La espirometría: la solución para el infradiagnóstico o el diagnóstico erróneo de determinadas afecciones pulmonares.
Las pruebas de espirometría son esenciales para la obtención de un diagnóstico preciso de las enfermedades pulmonares #
La espirometría es una prueba de función pulmonar habitual que se utiliza para evaluar la salud pulmonar de los pacientes. Al realizar una prueba de espirometría se generan multitud de datos. En la práctica clínica suelen utilizarse tres de ellos: la capacidad vital forzada (FVC), el volumen espiratorio forzado en el primer segundo (FEV1) y el cociente FEV1/FVC (FEV1/FVC).1 La espirometría se utiliza para valorar si una persona podría padecer una afección pulmonar. A partir de los resultados de la FVC, la FEV1, y el cociente FEV1/FVC, los profesionales médicos pueden observar si un paciente presenta un patrón restrictivo u obstructivo de una enfermedad pulmonar.1 La espirometría, al igual que sucede con otras muchas pruebas, no es la única herramienta que utilizan los profesionales sanitarios para establecer un diagnóstico cuando se observan síntomas como disnea o dificultad para respirar,2pero debería ser el primer recurso a partir del cual guiar los pasos que deben tomarse a continuación.
La espirometría es un paso fundamental para el diagnóstico de las enfermedades pulmonares. Esta prueba se utiliza para diagnosticar y realizar el seguimiento de afecciones como la enfermedad pulmonar obstructiva crónica (EPOC), el asma, la fibrosis quística, la fibrosis pulmonar, el enfisema, la bronquiectasia e incluso distintas formas de cáncer de pulmón. Cada una de estas afecciones presenta diferentes combinaciones de síntomas y características espirométricas.3Actualmente, la Administración de Seguridad y Salud Ocupacional de los Estados Unidos (OSHA) exige que los trabajadores se sometan a pruebas de espirometría de detección antes de encomendarles determinadas misiones de trabajo y que se realicen pruebas de control o supervisión a los trabajadores que podrían presentar efectos de salud relacionados con la exposición a determinadas sustancias.
Hay cientos de afecciones pulmonares infradiagnosticadas o incorrectamente diagnosticadas. #
Aunque una vez recibido el diagnóstico, el tratamiento de las enfermedades pulmonares crónicas progresivas será diferente para cada caso particular, este no es el punto de partida. Puede que muchos pacientes ni siquiera empiecen con una prueba de espirometría. En muchos casos, el proceso asistencial de estos pacientes se remonta muchos años antes del diagnóstico. Muchos de ellos han visitado distintos especialistas y es posible que hayan recibido diagnósticos distintos (o ningún diagnóstico en absoluto) antes de recibir el adecuado. Un diagnóstico tardío tiene consecuencias, ya que los pacientes deben soportar una mayor carga de la enfermedad, así como una mayor carga mental, entre citas, pruebas y tratamientos. En un estudio se observó que los niños y niñas en edad escolar con asma no diagnosticado, faltaron a clase durante el curso siete veces más que sus compañeros sanos.4En otro estudio, realizado con adultos, se observó que las personas con asma no diagnosticado tenían peor calidad de vida que los participantes sanos.5Así pues, parece lógico pensar que estas consecuencias también pueden observarse en otras afecciones, lo cual refuerza la importancia de proporcionar el diagnóstico adecuado.
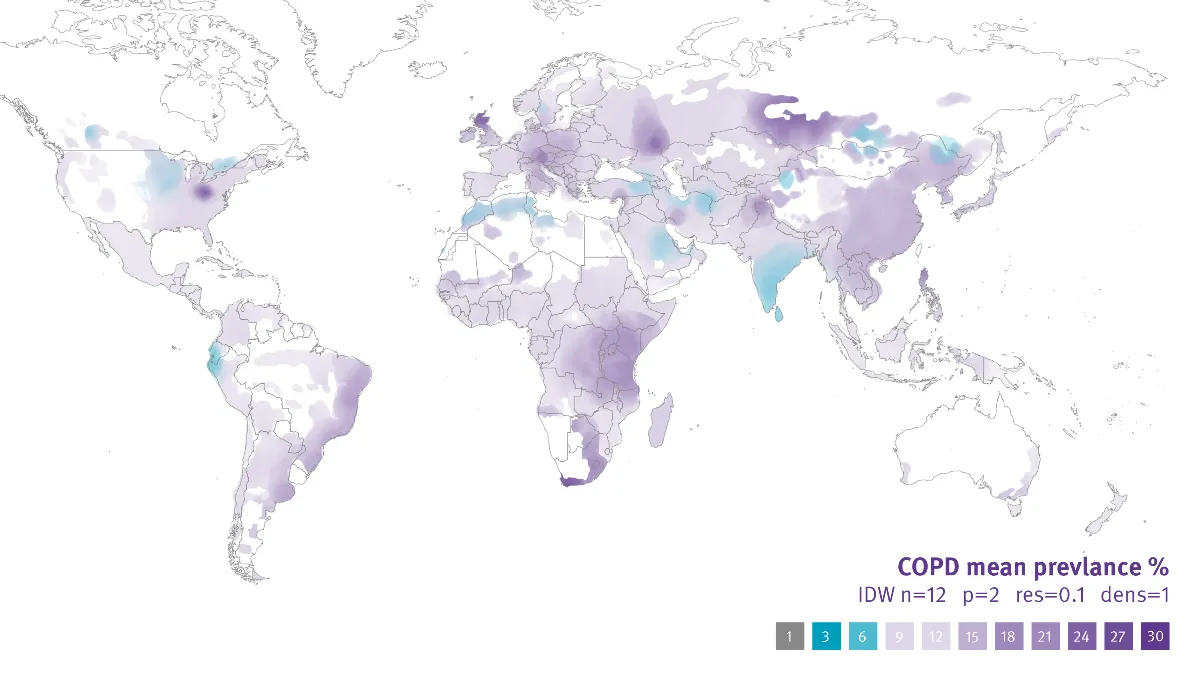
Sin embargo, muchas personas padecen enfermedades pulmonares que no han sido diagnosticadas o para las que han obtenido un diagnóstico incorrecto. Se estima que el 95 % de casos de EPOC en todo el mundo no están diagnosticados.6Esta cifra tan elevada suscita preocupación, puesto que implica que un gran número de personas padecen EPOC y no reciben el tratamiento adecuado. Además, debido al amplio porcentaje de casos que no se contabilizan y todos aquellos que se contabilizan de manera errónea debido a un diagnóstico incorrecto, se desconoce la prevalencia de estas enfermedades, lo cual también resulta preocupante. La parte positiva es que muchos estudios ponen el foco en un mismo responsable para ambos problemas: la infrautilización de la espirometría.7
El uso de la espirometría es insuficiente de manera generalizada, en distingos países y centros. La espirometría no se usa de manera sistemática en los centros de atención primaria, clínicas especializadas y hospitales de los Estados Unidos, Malasia, España e Italia.8 Los autores de un estudio en el que se investiga la importancia de este problema reflejan su magnitud: “No realizar una prueba de espirometría aumenta la probabilidad de obtener un diagnóstico incorrecto para la EPOC”6
¿Por qué se utiliza tan poco la espirometría y cómo fomentar su uso? #
A pesar de que la espirometría es el método de referencia para confirmar el diagnóstico de muchas enfermedades pulmonares, existen problemas logísticos y sistémicos, como la dificultad de acceso a los recursos, el coste elevado de los dispositivos de espirometría, el desconocimiento general y las informaciones contradictorias, entre otros, que obstaculizan la necesidad de ampliar el uso de esta prueba.9Asimismo, es habitual que la espirometría se utilice con menor frecuencia todavía en pacientes de edad más avanzada, pacientes que no están recibiendo ningún tratamiento y pacientes con menos enfermedades concomitantes.10
Por suerte, la generalización de dispositivos portátiles y de fácil uso, que permiten realizar las pruebas en el punto de atención, como el EasyOne Air, está permitiendo que mejore el acceso a los dispositivos para la realización de pruebas de espirometría. Sin embargo, siguen quedando barreras por superar. Debe concienciarse de manera general a la población acerca de la importancia del uso de las pruebas de espirometría y es importante que la información que se transmite a través de los documentos orientativos sea coherente. Por otro lado, es importante mejorar la formación. Los profesionales sanitarios más experimentados deben insistir a los más jóvenes acerca de la importancia del uso de pruebas de espirometría de manera sistemática para establecer un diagnóstico. En distintos estudios, en los EE. UU. y en Italia, se han obtenido resultados confirmados de que con una mayor formación y el uso sistemático de la espirometría, se reduciría el número de casos infradiagnosticados de obstrucción de las vías respiratorias de pacientes hospitalizados.11
El uso de las pruebas de espirometría sigue sin estar totalmente asentado, por lo que cientos de enfermedades permanecen sin diagnosticar o no reciben el diagnóstico adecuado. El mayor acceso a los dispositivos portátiles y la mejor formación de los profesionales médicos, así como el aumento de la concienciación sobre la necesidad de utilizar la espirometría para el diagnóstico de las enfermedades pulmonares permitirá observar un cambio radical en la forma de diagnosticar y tratar las afecciones pulmonares en todo el mundo.
Haynes JM. Basic spirometry testing and interpretation for the primary care provider. Can J Respir Ther CJRT Rev Can Thérapie Respir RCTR. 2018;54(4):10.29390/cjrt-2018-017. doi:10.29390/cjrt-2018-017 ↩︎ ↩︎
What Kind of Lung Function Tests Are There and What Do They Involve? Institute for Quality and Efficiency in Health Care (IQWiG); 2016. Accessed February 14, 2023. https://www.ncbi.nlm.nih.gov/books/NBK355303/ ↩︎
(3) Johns DP, Walters JAE, Walters EH. Diagnosis and early detection of COPD using spirometry. J Thorac Dis. 2014;6(11):1557-1569. doi:10.3978/j.issn.2072-1439.2014.08.18
(4) Amariei DE, Dodia N, Deepak J, et al. Combined Pulmonary Fibrosis and Emphysema: Pulmonary Function Testing and a Pathophysiology Perspective. Med Kaunas Lith. 2019;55(9):580. doi:10.3390/medicina55090580
(5) Zhai T, Li Y, Brown R, Lanuti M, Gainor JF, Christiani DC. Spirometry at diagnosis and overall survival in non-small cell lung cancer patients. Cancer Med. 2022;11(24):4796-4805. doi:10.1002/cam4.4808
(6) Bulcun E, Arslan M, Ekici A, Ekici M. Quality of Life and Bronchial Hyper-Responsiveness in Subjects With Bronchiectasis: Validation of the Seattle Obstructive Lung Disease Questionnaire in Bronchiectasis. Respir Care. 2015;60(11):1616-1623. doi:10.4187/respcare.03906 ↩︎van Gent R, van Essen LEM, Rovers MM, Kimpen JLL, van der Ent CK, de Meer G. Quality of life in children with undiagnosed and diagnosed asthma. Eur J Pediatr. 2007;166(8):843-848. doi:10.1007/s00431-006-0358-y ↩︎
Adams RJ, Wilson DH, Appleton S, et al. Underdiagnosed asthma in South Australia. Thorax. 2003;58(10):846-850. doi:10.1136/thorax.58.10.846 ↩︎
Ho T, Cusack RP, Chaudhary N, Satia I, Kurmi OP. Under- and over-diagnosis of COPD: a global perspective. Breathe. 2019;15(1):24-35. doi:10.1183/20734735.0346-2018 ↩︎ ↩︎
(3) Johns DP, Walters JAE, Walters EH. Diagnosis and early detection of COPD using spirometry. J Thorac Dis. 2014;6(11):1557-1569. doi:10.3978/j.issn.2072-1439.2014.08.18
(9) Aaron SD, Boulet LP, Reddel HK, Gershon AS. Underdiagnosis and Overdiagnosis of Asthma. Am J Respir Crit Care Med. 2018;198(8):1012-1020. doi:10.1164/rccm.201804-0682CI
(10) Ho T, Cusack RP, Chaudhary N, Satia I, Kurmi OP. Under- and over-diagnosis of COPD: a global perspective. Breathe. 2019;15(1):24-35. doi:10.1183/20734735.0346-2018
(11) Baldomero AK, Kunisaki KM, Bangerter A, et al. Beyond Access: Factors Associated With Spirometry Underutilization Among Patients With a Diagnosis of COPD in Urban Tertiary Care Centers. Chronic Obstr Pulm Dis Miami Fla. 2022;9(4):538-548. doi:10.15326/jcopdf.2022.0303
(12) Roberts NJ, Smith SF, Partridge MR. Why is spirometry underused in the diagnosis of the breathless patient: a qualitative study. BMC Pulm Med. 2011;11(1):37. doi:10.1186/1471-2466-11-37
(13) Volkova NB, Kodani A, Hilario D, Munyaradzi SM, Peterson MW. Spirometry utilization after hospitalization for patients with chronic obstructive pulmonary disease exacerbations. Am J Med Qual Off J Am Coll Med Qual. 2009;24(1):61-66. doi:10.1177/1062860608326417
(14) Moore PL. Practice management and chronic obstructive pulmonary disease in primary care. Am J Med. 2007;120(8 Suppl 1):S23-27. doi:10.1016/j.amjmed.2007.04.009
(15) Lusuardi M, Garuti G, Massobrio M, Spagnolatti L, Bendinelli S. Heart and lungs in COPD. Close friends in real life–separate in daily medical practice? Monaldi Arch Chest Dis Arch Monaldi Mal Torace. 2008;69(1):11-17. doi:10.4081/monaldi.2008.406
(16) Petty TL. Benefits of and barriers to the widespread use of spirometry. Curr Opin Pulm Med. 2005;11(2):115-120. doi:10.1097/01.mcp.0000150948.13034.78
(17) Fauzi AR. Knowledge and practice of medical doctors on chronic obstructive pulmonary disease: a preliminary survey from a state hospital. Med J Malaysia. 2003;58(2):205-212.
(18) Alvarez Luque I, Flor Escriche X, Rodríguez Mas M, et al. [Do we forget asthma as a chronic illness in our primary care consultations?]. Aten Primaria. 2004;33(7):381-386. doi:10.1016/s0212-6567(04)78890-3
(19) Zaas D, Wise R, Wiener C, Longcope Spirometry Invetigation Team. Airway obstruction is common but unsuspected in patients admitted to a general medicine service. Chest. 2004;125(1):106-111. doi:10.1378/chest.125.1.106 ↩︎(12) Roberts NJ, Smith SF, Partridge MR. Why is spirometry underused in the diagnosis of the breathless patient: a qualitative study. BMC Pulm Med. 2011;11(1):37. doi:10.1186/1471-2466-11-37
(13) Volkova NB, Kodani A, Hilario D, Munyaradzi SM, Peterson MW. Spirometry utilization after hospitalization for patients with chronic obstructive pulmonary disease exacerbations. Am J Med Qual Off J Am Coll Med Qual. 2009;24(1):61-66. doi:10.1177/1062860608326417
(15) Lusuardi M, Garuti G, Massobrio M, Spagnolatti L, Bendinelli S. Heart and lungs in COPD. Close friends in real life–separate in daily medical practice? Monaldi Arch Chest Dis Arch Monaldi Mal Torace. 2008;69(1):11-17. doi:10.4081/monaldi.2008.406
(17) Fauzi AR. Knowledge and practice of medical doctors on chronic obstructive pulmonary disease: a preliminary survey from a state hospital. Med J Malaysia. 2003;58(2):205-212.
(18) Alvarez Luque I, Flor Escriche X, Rodríguez Mas M, et al. [Do we forget asthma as a chronic illness in our primary care consultations?]. Aten Primaria. 2004;33(7):381-386. doi:10.1016/s0212-6567(04)78890-3
(19) Zaas D, Wise R, Wiener C, Longcope Spirometry Invetigation Team. Airway obstruction is common but unsuspected in patients admitted to a general medicine service. Chest. 2004;125(1):106-111. doi:10.1378/chest.125.1.106 ↩︎(9) Aaron SD, Boulet LP, Reddel HK, Gershon AS. Underdiagnosis and Overdiagnosis of Asthma. Am J Respir Crit Care Med. 2018;198(8):1012-1020. doi:10.1164/rccm.201804-0682CI
(14) Moore PL. Practice management and chronic obstructive pulmonary disease in primary care. Am J Med. 2007;120(8 Suppl 1):S23-27. doi:10.1016/j.amjmed.2007.04.009
(16) Petty TL. Benefits of and barriers to the widespread use of spirometry. Curr Opin Pulm Med. 2005;11(2):115-120. doi:10.1097/01.mcp.0000150948.13034.78
(20) Fromer L, Cooper CB. A review of the GOLD guidelines for the diagnosis and treatment of patients with COPD. Int J Clin Pract. 2008;62(8):1219-1236. doi:10.1111/j.1742-1241.2008.01807.x
(21) Walters JA, Hansen EC, Johns DP, Blizzard EL, Walters EH, Wood-Baker R. A mixed methods study to compare models of spirometry delivery in primary care for patients at risk of COPD. Thorax. 2008;63(5):408-414. doi:10.1136/thx.2007.082859
(22) Wickstrom GC, Kolar MM, Keyserling TC, et al. Confidence of graduating internal medicine residents to perform ambulatory procedures. J Gen Intern Med. 2000;15(6):361-365. doi:10.1046/j.1525-1497.2000.04118.x
(23) Cranston JM, Crockett AJ, Moss JR, Pegram RW, Stocks NP. Models of chronic disease management in primary care for patients with mild-to-moderate asthma or COPD: a narrative review. Med J Aust. 2008;188(S8):S50-52. doi:10.5694/j.1326-5377.2008.tb01744.x
(24) Barr RG, Celli BR, Martinez FJ, et al. Physician and patient perceptions in COPD: the COPD Resource Network Needs Assessment Survey. Am J Med. 2005;118(12):1415. doi:10.1016/j.amjmed.2005.07.059 ↩︎Baldomero AK, Kunisaki KM, Bangerter A, et al. Beyond Access: Factors Associated With Spirometry Underutilization Among Patients With a Diagnosis of COPD in Urban Tertiary Care Centers. Chronic Obstr Pulm Dis Miami Fla. 2022;9(4):538-548. doi:10.15326/jcopdf.2022.030 ↩︎
COPD. Close friends in real life–separate in daily medical practice? Monaldi Arch Chest Dis Arch Monaldi Mal Torace. 2008;69(1):11-17. doi:10.4081/monaldi.2008.406
Zaas D, Wise R, Wiener C, Longcope Spirometry Investigation Team. Airway obstruction is common but unsuspected in patients admitted to a general medicine service. Chest. 2004;125(1):106-111. doi:10.1378/chest.125.1.106 ↩︎
Escrito por

Tré LaRosa
Tré LaRosa es consultor, científico y escritor en la zona de Washington D. C. y cuenta con una amplia experiencia en investigación (básica, traslacional y clínica) y en los resultados notificados por los pacientes. Ha escrito numerosos artículos sobre neurociencia, neumología y enfermedades respiratorias, también desde el punto de vista de los pacientes. Le apasiona seguir aprendiendo, leer, escribir y pasar tiempo al aire libre y, siempre que puede, aprovecha la oportunidad para hablar sobre su Golden Retrevier, Duncan.